En mindre fas 2-studie i The Lancet finner att den inhalerade glukokortikosteroiden budesonid kan minska risken för att behöva sjukhusvård vid COVID-19. Denna behandling var högeffektiv, då endast åtta patienter behövde behandlas för att förhindra ett sjukhuskrävande fall av COVID-19.
Samtidigt har lovande preliminär data kommit från REGENERON, som tyder på att deras antikroppscocktail i subkutan administrationsform bl.a. reducerar risken att få COVID-19 för individer i hushåll med smittade individer. Dessa läkemedel kan ev. komplettera vaccin hos särskilt riskutsatta grupper, som ev. inte kan ta vaccin, eller som kanske riskerar en otillräcklig effekt av vaccinen (t.ex. pga. sämre immunförsvar, såsom vid immunosuppression).
1. Budesonid minskar risken för sjukhuskrävande COVID-19, med god behandlingseffektivitet
Den nya fas 2-studien om glukokortikoiden Budesonid (STOIC), har jämfört terapi med inhalerad budesonid, jämfört med standardvård hos vuxna. Detta inom 7 dagar från debut av milda COVID-19-symptom (hosta och feber eller anosmi (luktförlust), eller bägge).
-
Deltagare med COVID-19-symptom randomiserades (1:1) till behandlingarna; de skulle inte nyligen (<7 dagar) ha behandlats med inhalerade/systemiska glukokortikosteroider. Patienterna utgjordes av 56-59% kvinnor i respektive grupp, med ålder 44-46 (IQR 19-79) och BMI ~26-27 kg/m2.
-
14-16% hade tidigare astma, 4-6% diabetes, 9% kardiovaskulär sjukdom och 94% kunde bekräftas ha drabbats av COVID-19.
- De kunde verifiera att 94% av deltagarna i respektive grupp hade smittats av SARS-CoV-2 (med hjälp av RT-PCR).
-
I hemmet bedömdes patienterna efter inkludering vid dag 0, 7 och 14 av en sjuksköterska, och fick utrustning för att även mäta kroppstemperaturen.
-
Budesonid gavs 800 µg x 2 per dag tills symptomen upphörde. Behandlingen gavs i snitt 7 dagar (IQR 4-10).
-
Primära utfallet var akutvårdsbesök för COVID-19, inklusive sjukhusinlägging. Sekundärmått var bl.a. klinisk tid till återhämtning, SpO2 och och virusmängd. Tanken var egentligen att ha 199 deltagare per grupp, men bl.a. med tanke på stundande vaccinering så bedömdes en mindre slutlig studiekohort i stället av oberoende statistiker, och fann att den insamlade datan redan då var robust.
-
Av 167 bedömda deltagare randomiserades 146 till de två grupperna.
-
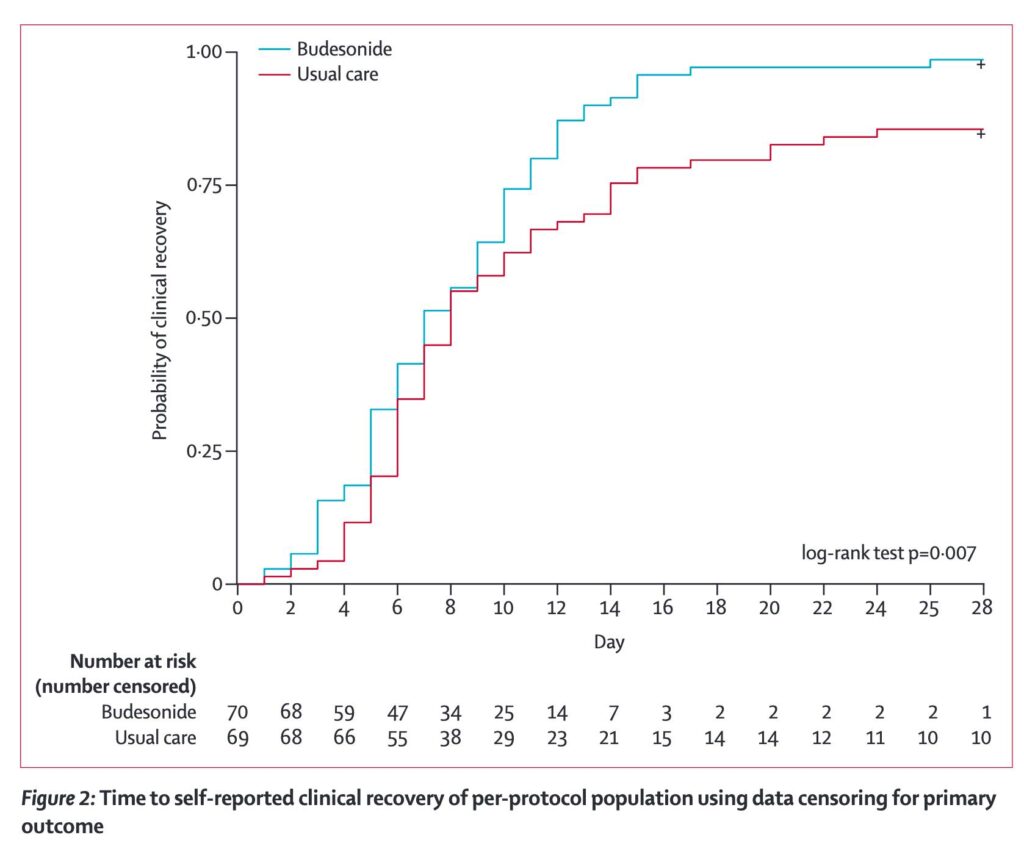
De bedömde att 8 deltagare behövde behandlas för att att förhindra försämring i COVID-19: De såg en riskreduktion för deras primärutfall på 91%. Omräknat fann de att “number needed to treat” (NNT) med budesonid var 8: för att förhindra ett fall av COVID-19-relaterad akutbesök eller inläggning på sjukhus, behövde de behandla åtta personer med budesonid.
-
Budesonid-gruppen hade en dags kortare tid för klinisk återhämtning (i median 7 kontra 8). Budesonid jämfört med standardvård ledde även till att signifikant färre personer hade självrapporterade kvarvarande symptom dag 14 (10 kontra 30%)
-
Budesonidgruppen fick därtill signifikant lägre andel dagar med feber (≥37.5°C) inom de första 2 veckorna (2 kontra 8%), och behövde därtill signifikant mindre febernedsättande (27 kontra 50%).
-
Andelen dagar med saturation ≤94% eller CT-värdet för PCR-proverna, skiljde sig inte mellan grupperna (proverna för PCR var emellertid självtagna).
-
Dock hade de som behandlades med budesonid mildare symptomskattning vid dag 28, enligt två erkända förkylnings-/influensaskalor (CCQ och FLUPro). Det senare spekulerar författarna kanske kan inverka positivt på risken för långtidscovid. Som jämförelse: I den senaste datan från nu i april från Storbritannien, uppgav 13.7% symptom ≥12 veckor räknat från deras diagnos (8 gånger högre än en kontrollgrupp)
I studien beskriver de hur det tidigt i pandemin kom rapporter om att patienter med astma och KOL (COPD) var underrepresenterade bland COVID-19 patienter som hamnade på sjukhus i Kina. Författarna antog att en anledning skulle kunna vara att de behandlades med glukokortikoider.
-
Dock tycks svår astma vara en riskfaktor för död i COVID-19, enligt den kanske största genomgången hittills av riskfaktorer för dödligt utfall (i Nature) Annan data som har tytt på att glukokortikosteroider kan förvärra utfall vid COVID-19, har sannolikt lidit av confounders såsom svårare sjuka (mer komorbida) patienter (studier här och här).
-
Vid just KOL och astma används som känt glukokortikosteroider för att mildra exacerbationer, varav de flesta utlöses av luftvägsinfektioner. Prehospital användning av inhalerade glukokortikosteroider kan även minska risken för svår acute respiratory distress syndrome (ARDS).
-
Därtill finns data som tyder på att användning av kortikosteroider faktiskt minskar på uttrycket av virusets entry-receptor (ACE2, åtminstone i celler i sputumprover. Annan data tyder även på att kortikosteroider kan hämma replikation av coronavirus (studier här och här).
-
Författarna av den nya studien i The Lancet jämför själva behandlingen med budesonid – med 91% effektivitet mot vad som i princip är behov av sjukhusvård – med det skydd vaccinen kan ge. Dock skyddar ju vaccinen liksom tidigare beskrivet redan mot själva infektionen med SARS-CoV-2 (dvs. både symptomatisk och asymptomatisk sjukdom), se även t.ex. denna sammanfattning).
Författarna lyfter att en styrka är att de hade relativt unga individer, varav många ändå kan/blev relativt sjuka vid COVID-19 pga. komorbiditeter såsom diabetes. Därtill är behandlingen billig och enkel att administrera, som även kan användas med god effektstorlek i låg- och medelinkomstländer. Även i höginkomstländer kan behandlingen förhoppningsvis mildra belastningen på sjukvården vid svårare samhällsspridning, och bör vara mindre känslig för varianter än vaccinen kanske är framgent.
Begränsningar med den nya studien är att den inte är blindad samt att den egentligen inte uppfyllde den tänkta studiestorleken. Därtill är många variabler självmätta/självskattade. Därtill tycks de ha skrivit fel i abstraktet (första utfallsmåttet skulle ordagrant annars vara sämre för budesonid; samt i princip utgör inversen av Tabell S1), och de refererar till 28 dagars symptomskattning trots att bara 14 dagars data redovisas.
Datan som nu publiceras i Lancet kompletterar den tidigare datan om hydrokortison från RECOVERY-studien:
-
Studien om Dexametason publicerades i NEJM (Twitter-tråd här).
- Dexametason är alltså det läkemedel med starkast evidens för en reduktion av risk för död, vid COVID-19.
2. Behandling med monoklonala antikroppar tycks reducera risken för SARS-CoV-2-infektion i ett hushåll där någon är smittad
Specifikt designade antikroppar som behandling mot infektion med SARS-CoV-2 (dvs. mot sjukdomen COVID-19) har använts en del kliniskt i ffa. USA. Regeneron har en antikroppscocktail – REGN-COV2 / REGEN-COV – som bl.a. president Trump behandlades med. De har haft en klinisk studie pågående om hur patienter med SARS-CoV-2 klarar sig med tillägg av deras behandling. Några av deras resultat finns att läsa i deras presentation här.
-
Regenerons monoklonala antikroppar består länge i kroppen: Deras halveringstid (REGN10933, Casirivimab & REGN10987, imdevimab) är beräknad till 24-25 respektive 18-21 dagar, så de kan ges t.ex. månadsvis (presentation här). Sådan mindre frekvent administration förenklar användning till sårbara grupper.
-
Bl.a. för att undvika problem pga. resistens, ges dessa antikroppar ofta som en cocktail, och bägge fick undantagstillstånd från FDA i november, t.ex. för de med kroniska tillstånd som ökar risken för svår COVID-19. Behandlingen kan ges på 20 min (tidigare getts intravenöst), och ges inte till de som hamnat på sjukhus pga. COVID-19.
-
I den nya datan som presenterats (ännu bara ute som press release) har de gjort en dubbelblindad, placebokontrollerad fas 3-studie. Totalt ingick 1505 individer (~31% hade en komorbiditet för svår COVID-19) som randomiserades till 1200 mg REGEN-COV kontra placebo inom 4 dagar från att en annan hushållsmedlem hade fått ett positivt SARS-CoV-2-test. Behandlingsdosen är därmed halva den som har godkänts för bruk.
-
En stor nyhet är att de gav behandlingen subkutant. Detta skulle underlätta behandling utanför mer avancerade sjukhusmiljöer.
- I studien rapporterar de att behandlingen ska ha minskat risken för symptomatisk COVID-19 i hushållet med 81%, jämfört med de i placebogruppen.
-
Risken för att den icke smittade hushållsmedlemmen skulle smittas av SARS-CoV-2, minskade med 72% inom 1 vecka om de fick den aktiva behandlingen kontra placebo. Efter en vecka minskade risken med 93%.
-
Därtill minskade den aktiva behandlingen också antalet symptomatiska veckor (i snitt) från 3.2 till 1.2 veckor, och antalet veckor med hög virusmängd från 1.3 till 0.4 veckor.
-
Inga av de som fick monoklonalerna behövde sjukhusvård, däremot behövde fyra av de som fick placebo detta.
-
Biverkningar tycktes inte vanligare i den aktiva gruppen (20 kontra 29% i placebogruppen, med allvarliga hos 1% i vardera grupp).
-
Framförallt varianten B.1.351 (varianten som identifierades i Sydafrika) tros inverka negativt på många monoklonala antikroppar, troligen särskilt pga. E484K-mutationen. Dock har kombinationer av antikroppar kvar effekt mot denna variant, tycks det som (se denna sammanställning).
-
Det finns redan en mutation som gör att Regenerons cocktail REGN-COV2 inte längre tycks vara effektiv (åtminstone inte in vitro), nämligen E406W (studie i Science).
-
Eli Lily har också en kombination av monoklonaler – bamlanivimab och etesevimab – som har visat sig bl.a. reducera virusmängden vid infektion med SARS-CoV-2 vid mild-måttlig COVID-19 (studie i JAMA).
-
Preliminär fas 3-data tyder även på att Eli Lily’s behandling kan minska risken för COVID-19-relaterad sjukhusvård eller mortalitet (Press release).
-
Kostnaden för Regenerons cocktail kan uppgå till 6,500 USD, men ev. så lågt som 1250 USD
Med vänliga hälsningar,
Jonathan Cedernaes
Leg. läkare, PhD/senior forskare